Симптоматика и лечение гиперандрогении у женщин
Гиперандрогения – это эндокринное заболевание, вызванное усиленной секрецией мужских половых гормонов в организме женщины. Андрогены вырабатываются яичниками и корой надпочечников. В зависимости от первичной причины патологии, могут отличаться клинические симптомы.
Содержание
Патогенез
Гиперандрогения у женщин вызывает усиленную секрецию лютеинизирующего гормона в гипофизе, что блокирует высвобождение фолликулостимулирующего гормона и эстрадиола. В результате нарушается процесс созревания фолликула, не происходит выход яйцеклетки (ановуляция). Высокий уровень андрогенов способствует образованию множественных кист в яичниках (синдром поликистозных яичников).

Мужские гормоны снижают восприимчивость периферических тканей к инсулину, это приводит к повышению уровня глюкозы в крови, нарушению толерантности к глюкозе, углеводного обмена и развитию сахарного диабета 2 типа.
Классифицируют истинную и идиопатическую гиперандрогению. В первом случае в крови женщины увеличен уровень андрогенов, а во втором повышена чувствительность рецепторов периферических тканей к мужским гормонам.
Причины патологии
Что такое – гиперандрогения и почему она возникает? Основными причинами заболевания являются:
- опухоли, метастазы надпочечников;
- нарушение гипоталамо-гипофизарной регуляции, вызванное травмами, опухолями, воспалительными заболеваниями головного мозга;
- опухоли яичников: лютеома, текома;
- андрогенитальный синдром – врожденная патология коры надпочечников, при которой происходит усиленная выработка тестостерона.
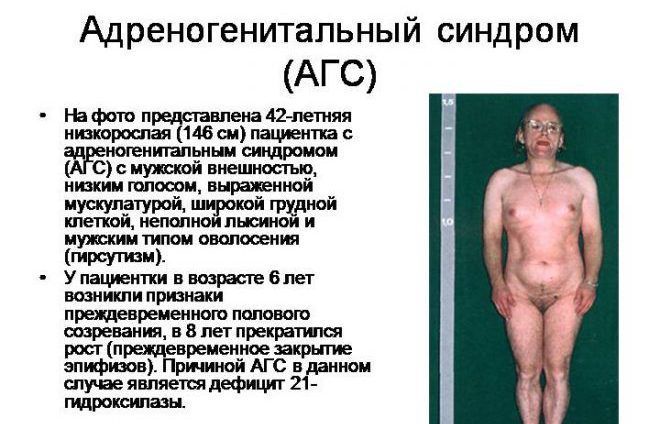
У женщин причины гиперандрогении вызывают нарушение гормонального баланса, функционирования репродуктивной системы, метаболических процессов в организме.
Симптомы яичниковой гиперандрогении
Заболевание бывает яичникового и надпочечникового генеза – в зависимости от органа, который начинает усиленно вырабатывать андрогены. Яичниковая гиперандрогения в большинстве случаев развивается на фоне синдрома поликистозных яичников, реже патологию вызывают гормонпродуцирующие опухоли.
СПКЯ характеризуется нарушением менструального цикла, бесплодием, повышением уровня андрогенов в крови. Фигура девушки изменяется по мужскому типу, начинают расти волосы на лице и теле, увеличивается объем талии, груди, жировая прослойка откладывается в нижней части живота. Нарушается работа сальных желез, появляется себорея, угревая сыпь, которая не поддается лечению. На коже бедер, ягодиц появляются растяжки-стрии. Ночное апноэ (задержка дыхания) приводит к бессоннице.
На фото женщина с характерными признаками гирсутизма.
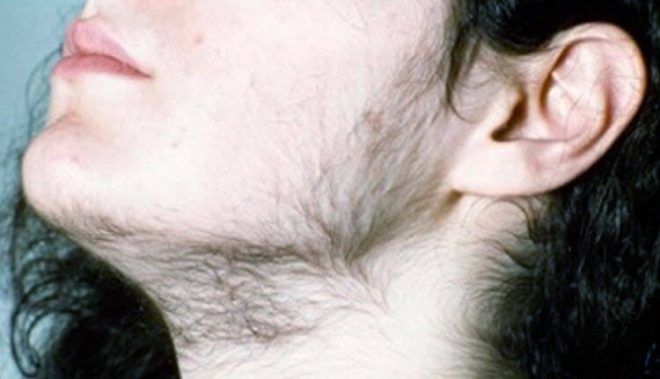
Характерные симптомы гиперандрогении при СПКЯ – это появление предменструального синдрома. Женщины становятся раздражительными, у них часто меняется настроение, беспокоит мигрень, интенсивные боли внизу живота, набухание, болезненность молочных желез.
Яичники в 2–3 раза увеличиваются в размерах, их капсула утолщается. Внутри органа обнаруживаются множественные кистозные образования. Гормональный дисбаланс вызывает утолщение и гиперплазию эндометрия матки, месячные становятся более продолжительными, обильными, с выделением кровяных сгустков.
Симптомы надпочечниковой гиперандрогении
Такой тип вирилизации развивается на фоне андрогенитального синдрома. Это наследственное заболевание, которое вызывает усиленную секрецию андрогенов в коре надпочечников. Врожденный дефицит ферментов органа до определенного момента компенсируется организмом, но при воздействии ряда факторов происходит нарушение гормонального баланса. Спровоцировать такое состояние может беременность, сильный стресс, начало половой жизни.

Причиной гиперандрогении надпочечникового типа могут быть гормонпродуцирующие опухоли, болезнь Иценко-Кушинга, гиперпролактинемия, акромегалия. Раковые клетки сетчатой зоны коркового слоя вырабатывают «слабые» андрогены. В процессе метаболизма мужские гормоны превращаются в более активную форму и изменяют общий гормональный фон женщины. Ожирение способствует ускорению этих процессов.
Надпочечниковая гиперандрогения вызывает циклические нарушения в яичниках за счет повышения уровня эстрогенов, происходит подавление роста и созревания фолликула, нарушается менструальный цикл, могут вовсе прекратиться месячные. Не происходит процесс овуляции, женщина не может забеременеть и выносить ребенка.
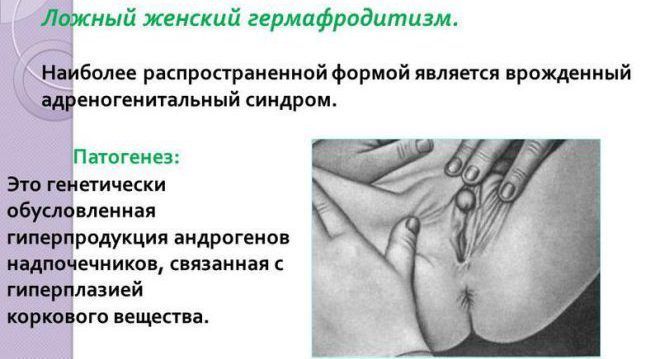
Симптомы гиперандрогении надпочечникового генеза у девочек:
- деформация наружных половых органов при рождении, у ребенка трудно определить пол (женский гермафродитизм);
- задержка полового развития, менархе начинаются в 15–16 лет, менструальный цикл нерегулярный, сопровождается обильной кровопотерей;
- у девочек в подростковом возрасте наблюдаются признаки гирсутизма: растут волосы на лице и теле как у мужчин;
- угревая сыпь, себорея, пигментация кожи;
- частичная атрофия молочных желез;
- увеличение размера клитора;
- алопеция – выпадение волос на голове;
- изменяется фигура: узкие бедра, широкие плечи, низкий рост;
- грубый голос.
У женщин репродуктивного возраста надпочечниковая гиперандрогения приводит к прерыванию беременности на ранних сроках. Это вызвано прекращением роста матки из-за формирования неполноценного желтого тела. У большинства девушек полностью нарушается менструальная и детородная функция, развивается бесплодие, повышается половое влечение. Гирсутизм выражен слабо, телосложение не изменяется, метаболические процессы не нарушены.
Смешанный тип гиперандрогении
Гиперандрогения смешанного генеза проявляется симптомами яичниковой и надпочечниковой формы заболевания. У женщин обнаруживается поликистоз яичников и признаки андрогенитального синдрома.
Проявления смешанного типа заболевания:
- акне;
- стрии;
- повышенное артериальное давление;
- ожирение;
- нарушение менструального цикла, аменорея;
- кисты в яичниках;
- бесплодие, прерывание беременности на ранних сроках;
- нарушение толерантности к глюкозе или высокий уровень сахара в крови;
- повышенное содержание липопротеидов низкой плотности.

Гиперандрогению могут вызывать системные заболевания, которые поражают кору надпочечников, яичники или головной мозг, нарушают метаболизм. Это аденомы гипофиза, нервная анорексия, шизофрения, сахарный диабет 2 типа, акромегалия, пролактинома.
Периферическая и центральная гиперандроегния
При поражении центральной нервной системы, воспалительных, инфекционных заболеваниях или интоксикации организма может подавляться секреция гонадотропных гормонов гипофиза, которые отвечают за выработку лютеинизирующего и фолликулостимулирующего гормона. В результате нарушается процесс созревания фолликула в яичнике и синтез половых гормонов, увеличивается продуцирование андрогенов.
У женщин обнаруживаются симптомы поликистоза, дисфункции яичников, расстройства менструального цикла, кожные высыпания, ПМС.
Периферическая гиперандрогения вызвана повышением активности фермента кожи, сальных желез 5-α-редуктазы, который преобразует тестостерон в более активный андроген дигидротестостерон. Это приводит к гирсутизму различной степени тяжести, появлению вульгарных прыщей.
Гиперандрогения во время беременности
У беременных женщин повышение уровня андрогенов является причиной самопроизвольного прерывания беременности. Наиболее опасные сроки – первые 7–8 и 28–30 недель. У 40% пациенток наблюдается внутриутробная гипоксия плода, чаще всего это происходит в III триместре. Еще одним осложнением является поздний токсикоз, при этом ухудшается работа почек, повышается артериальное давление, появляются отеки тела.
Гиперандрогения при беременности может привести к преждевременному отхождению околоплодных вод, осложненным родам. Изменение гормонального фона негативно сказывается на развитии ребенка, у младенцев может нарушаться мозговое кровообращение, присутствуют признаки внутриутробной гипотрофии.

Гиперандрогения и беременность являются причинами срочного проведения гормональной терапии для предотвращения аборта и других осложнений. Женщинам, у которых ранее случались выкидыши, невынашивание плода, повышение уровня мужских гормонов, необходимо проводить тщательное обследование на этапе планирования беременности.
Диагностика заболевания
Диагноз – гиперандрогения устанавливают по результатам лабораторных исследований на уровень гормонов. При синдроме поликистозных яичников в крови женщины повышается уровень тестостерона, андростендиона, лютеинизирующего гормона. Концентрация ФСГ, пролактина, ДГЭА в крови и 17-КС в моче сохраняется в пределах нормы. Соотношение ЛГ/ФСГ повышено в 3–4 раза. При гормонозависимых опухолях яичников в крови значительно увеличен уровень тестостерона и пролактина.
Смешанная форма заболевания характеризуется незначительным повышением уровня тестостерона, ЛГ, ДГЭА-С в крови и 17-КС в моче. Концентрация пролактина в норме, а эстрадиола и ФСГ снижена. Соотношение ЛГ/ФСГ – 3,2.
Для определения первичной причины гиперандрогении проводят пробы с Дексаметазоном и хорионическим гонадотропином. Положительный результат теста с ХГ подтверждает поликистозное поражение яичников, которое вызывает гормональный дисбаланс. Отрицательный ответ указывает на надпочечниковую природу гиперандрогении.

Тест Абрахама позволяет выявить заболевание надпочечникового генеза, при введении синтетических глюкокортикоидов подавляется синтез АКТГ в передней доле гипофиза, что прекращает стимуляцию коры надпочечников. Если результат положительный, это надпочечниковая гиперандрогения, отрицательный ответ может быть признаком опухоли коркового вещества.
Дополнительно проводят УЗИ яичников для выявления кист, изменения размеров и структуры органа. Электроэнцефалография, МРТ, КТ головного мозга показаны при подозрении на поражение гипофиза.
Методы лечения
Терапию назначают индивидуально для каждой пациентки. Блокаторы рецепторов андрогенов снижают воздействие мужских гормонов на кожу, яичники (Флутамид, Спиронолактон). Ингибиторы секреции андрогенов угнетают выработку тестостерона эндокринными железами (Ципротерона ацетат). Эти средства восстанавливают баланс гормонов, устраняют симптомы патологии.
Гиперандрогения надпочечников компенсируется глюкокортикоидами, которые подавляют избыток андрогенов. Женщинам назначают Дексаметазон, Преднизолон, принимают их и во время беременности, если у будущей матери повышен уровень тестостерона. Особенно важно своевременно лечиться девушкам, у которых есть близкие родственники с врожденным андрогенитальным синдромом. Дозировку и длительность приема лекарства назначает врач.
Гормональное лечение гиперандрогении проводят глюкокортикостероидами, комбинированными оральными контрацептивами (Диане-35), агонистами ГнРГ. Такими препаратами лечится слабовыраженная гиперандрогения яичникового генеза, СПКЯ.
Немедикаментозное лечение
Для восстановления гормонального баланса женщинам рекомендуется регулярно заниматься умеренными физическими нагрузками, отказаться от вредных привычек, вести здоровый образ жизни. Важно придерживаться режима питания, составить сбалансированную диету, исключающую кофе, алкоголь, углеводы, животные жиры. Полезно есть свежие фрукты, овощи, кисломолочные продукты, диетические сорта мяса и рыбы. Для восполнения дефицита витаминов принимают аптечные препараты.

Лечение народными средствами можно проводить только в комплексе с основной терапией. Предварительно следует получить консультацию врача.
Гиперандрогения вызывает нарушения в работе многих и органов и систем, приводит к развитию надпочечниковой и яичниковой недостаточности, бесплодию, сахарному диабету 2 типа. Чтобы предотвратить появление симптомов гирсутизма, кожных высыпаний, метаболического синдрома показано проведение гормональной терапии.
- Козлова В.И., Пухнер А.Ф. Вирусные, хламидийные и микоплазменные заболевания гениталий. Руководство для врачей. Санкт -Петербург 2000.-574 с.
- Невынашивание беременности, инфекция, врожденный иммунитет; Макаров О.В., Бахарева И.В.(Ганковская Л.В., Ганковская О.А., Ковальчук Л.В.)-«ГЭОТАР – Медиа».- Москва.- 73 с.-2007.
- Неотложные состояния в акушерстве и гинекологии: диагностика и лечение. Пирлман М., Тинтиналли Дж. 2008 г. Издательство: Бином. Лаборатория знаний.
- Адамян Л.В. и др. Пороки развития матки и влагалища. – М.: Медицина, 1998.
Более 8 лет занимаюсь администрирование сайта OGormone.ru. Надеюсь он будет полезным для каждого из вас.




